よりよい透析生活の向上を目指して
透析を受けられている皆様が、より快適な透析生活をおくられることを願って日々努力しています。
当院では「しっかり食べて運動、しっかり透析する」を目標によりよい透析生活の向上を目指し様々な事に取り組んでおります。
透析医療
・治療法 血液透析・腹膜透析
・透析ベッド数 25床
・最大透析患者数 100名
・夜間透析 有
・透析スケジュール
月水金(午前・午後・準夜の3シフト)
火木土(午前・午後の2シフト)
・送迎 有り(お気軽にお問合せください)
片山クリニックの透析機器
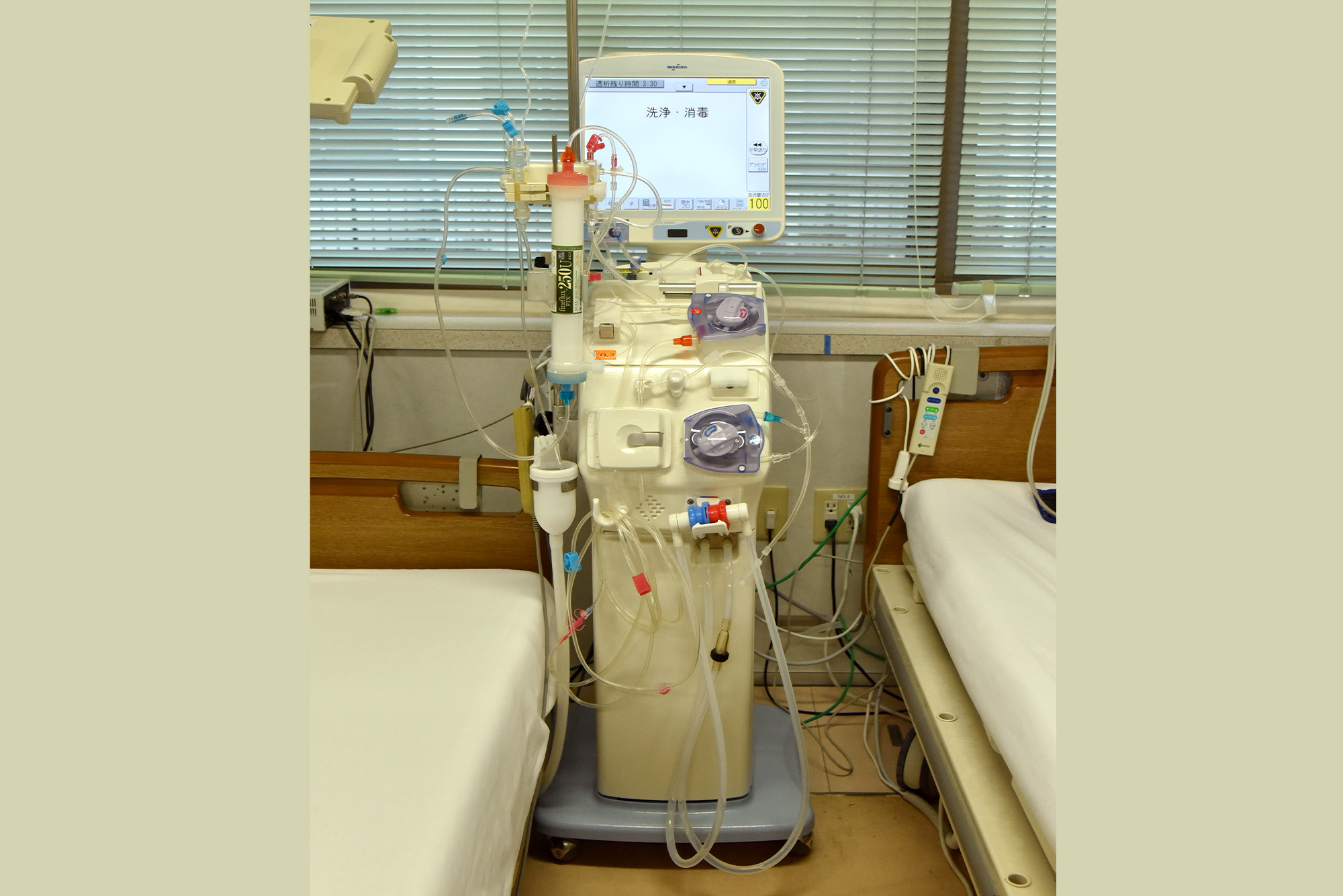
HD(血液透析)、オンラインHDF(血液濾過透析)、I-HDF(間歇的血液濾過透析)治療が可能な透析機器(コンソール)を設置しております。
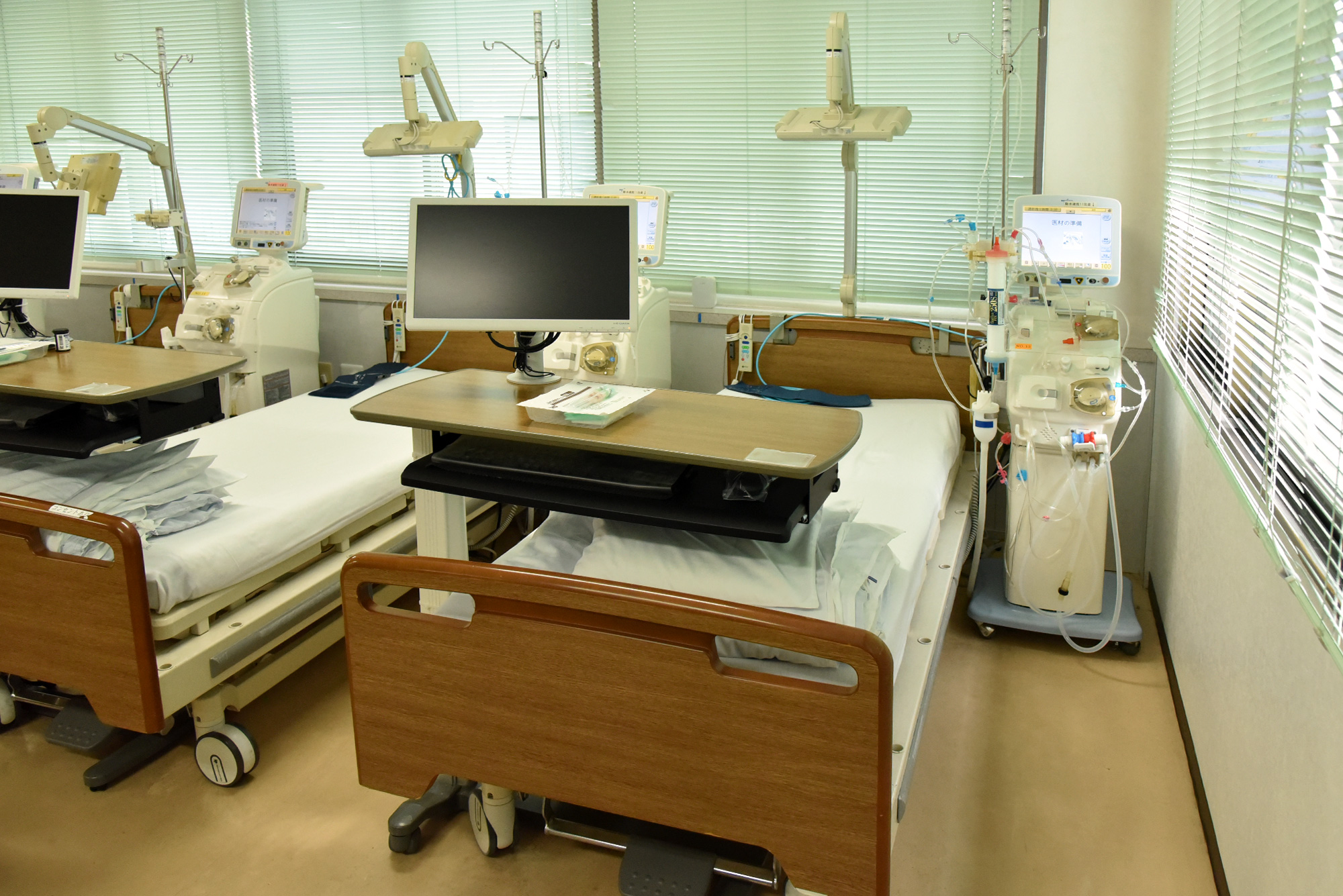
2019年より電子カルテを導入。コンソールとも連動し、情報の一元化が可能となっております。
透析ライフをサポート
当院では透析患者会の援助に力を入れ、患者様の透析ライフがよりよいものになるようサポートしております。
当院の取り組み
数名のスタッフでチームをつくり、一人一人に合わせたサポートをしております。
透析中の運動療法
「自分の足で通院を」を目標に透析中の運動に取り組んでいます。
フットケア
「下肢を守る」ために透析中のフットケアに取り組んでいます。
栄養サポート
「栄養状態の維持」のために栄養相談・指導を行っております。
バスキュラ-アクセス管理
「患者さんの命綱」であるアクセス管理に取り組んでいます。
透析療法
これから透析医療を受けられる患者さんが、少しでも快適な生活を送られるように透析療法をご紹介します。
腎臓は尿を生成することにより血液をきれいにする「濾過器」です。
腎不全とは何らかの原因で腎臓の機能が低下した状態で、機能が元に戻らなくなった状態を「慢性腎不全」といいます。
腎臓の働き
尿の中には体内の余った水分だけでなく、血液中の老廃物(尿素窒素、クレアチニンなど)や電解質(ナトリウム、カリウムなど)などが含まれています。また、腎臓は副腎のホルモンと連動して血圧を調節しています。
その他、赤血球を造るホルモン(エリスロポエチン:EPO)の生成、血液中のカルシウム・リンの調節やビタミンDの活性化による正常な骨の維持などが腎臓の働きです。尿毒症になると、失われた腎臓の働きを透析や薬で補う必要があります。
腎不全の症状
腎臓にはいろいろな働きがあるため、どの働きがどの程度障害されるかにより、いろいろな症状が出ます。蛋白尿や高血圧などを除いて、腎不全が進行し「尿毒症」になるまで自覚症状が出ないこともしばしばあります。
尿毒症の症状は、尿量減少に伴う水分の体内貯留による浮腫(むくみ)、高血圧、呼吸困難や、頭痛、嘔気・嘔吐、意識障害など多彩です。その他、EPO生成の減少による貧血や、出血、かゆみなど、全身に症状があらわれます。
保存期腎不全とは、透析療法を開始するまでの腎不全の状態をいいます。血清クレアチニン値では2~8mg/dl、腎機能の程度としては健康な人の3~10%にあたります。この時期は食事療法を行うことにより腎不全の進行を遅らせることが可能です。
食事療法
食事療法の基本は、蛋白質の制限・カリウムの制限・塩分の制限であります。蛋白質は牛乳・肉・魚・卵などに多く含まれており、摂取し過ぎは体内に老廃物を蓄積させることになります。カリウムは電解質(ミネラル)の一種ですが、腎不全になると尿への排泄が低下するため体内に蓄積されます。血中のカリウム濃度が高くなりすぎると不整脈が発生することがあり、心臓が止まることがあります。カリウムは、生野菜や果物に多いため、これらの食品を制限します。塩分は血圧を上昇させ、口渇により水分をとりすぎることになるので制限が必要です。
薬物療法
現在は腎不全に対して有効な薬はありません。降圧薬で血圧をコントロールしたり、利尿薬でむくみを取ることにより進行を多少おさえることができます。
食事療法や薬物療法といった保存的治療法でも腎機能が悪化した場合、腎臓の機能を代わりに行う治療法が必要となります。これには透析療法と腎移植があります。
透析療法
透析液を用いて身体に余分に蓄積する尿毒素や水分を取り除く方法で、血液透析と腹膜透析があります。
血液透析は血管から血液を取り、これを器械に通し、余分な尿毒素や水分を除去して血液を体内に戻す治療です。表在する静脈から十分な血液量を得るために動脈と静脈をつなぐシャントを手術で作成する必要があります。また腹膜透析は腸などを包んでいる腹膜の中に透析液を入れ、尿毒素や余分な水分がこの透析液に染み出した後、透析液を捨てて代わりに新しい透析液を入れるという治療法です。腹膜内に透析液を出し入れするチューブを挿入する手術が必要となります。
腹膜透析は家庭や職場で、自分自身で施行できるので血液透析のように病院での束縛時間は少なく、社会的活動がより可能となりますが、腹膜にチューブが入っており、腹膜炎を生じるなどの副作用もあります。
腎移植
腎移植は他の人の腎臓を自分に移植するもので、最も自然に近い状態が得られる治療法です。
腎臓は骨盤のところに植え、尿管は膀胱につなぐので普通に尿道から排尿出来ます。
亡くなった方の腎臓を使う献腎移植と生きている方の2個ある腎臓のうち1個を使う生体腎移植とがあります。透析療法では尿毒素や水分を除去する以外の腎臓の機能は補えないため長期になると種々の合併症が生じてきますが、腎移植では腎臓自体が機能するのでそのような合併症は改善されます。また透析療法では除去することが困難な物質もあり、その蓄積による合併症の出現や食事療法による摂取制限の必要性がありますが、腎移植では基本的には健常者と同様の食生活が可能です。
他の人の臓器を植えるために、自分と違うものは敵とみなして攻撃するという防御反応(免疫反応)が移植した腎臓に対して生じる拒絶反応が起こり、これを押さえる免疫抑制剤を一生服用する必要があります。このため、免疫抑制剤による副作用を合併してくる可能性があります。また、腎移植は、提供される腎臓の数が少なく、なかなかすぐには出来ないというのが実状です。
血液透析とは尿毒素に汚染された血液を体外に導いて人工腎臓と呼ばれるダイアライザーの装置に一定量のその血液を送ります。血液の中の老廃物を取り除き余分な水分を除去し、電解質(ナトリウム、カリウム、カルシウム、リン)の濃度を調節。血液pH(酸-アルカリ性)を改善して血液をきれいにして体内に戻す方法です。
人工腎臓では健康な腎臓の一部しか機能を代行することができず、血圧調整因子、造血刺激ホルモン、カルシウムおよび骨代謝を調節するビタミンDの活性化はできず薬剤で補う必要があります。
血液透析は週に2~3回、一回4時間前後行いますが、正常の腎臓の10%ぐらいの働きしかできず、そのため、血液透析で腎臓の機能を代行する人は水分や食事をはじめ日常生活の過ごし方に注意が必要です。
血液透析の方法
血液透析を一定時間順調に行うため透析回路をベッドサイドコンソールにセットします。
血液が血液ポンプによりバスキュラ-アクセスを通して動脈側回路より取り出され、体外に出た血液が固まらないように抗凝固薬が持続注入ポンプで血液に注入されます。
凝固しない一定量の血液はダイアライザーに送られ、人工の半透膜で作られたストロー状の細い管の中を通り、この膜を介して血液がきれいになります。きれいになった血液は、静脈側回路を通って体内に戻されます。
ダイアライザー
ダイアライザーとは、血液と透析液が半透膜という人工の膜を介し接することにより拡散・限外濾過・浸透圧という原理により物質を移動させ、血液の質的、量的正常化をはかる器(透析器)のことです。
半透膜とは小さな無数の穴があいている薄い膜で、この穴を通っていろいろな物質が出入りしますが、物質の大きさにより膜の穴を通るものと通らないものとがあります。限外濾過機械的に透析器に圧をかけて水を取り除くこと。
浸透圧とは半透膜を境に濃度の異なる溶液を入れると、水は濃度の薄い方から濃い方へ移動するこの水を引き付ける力のこと。
抗擬固薬とは
血液は体外に出ると固まって(凝固)しまいます。そのため、血液透析では血液を体外に導き回路を通すため血液が凝固しやすくなります。この凝固を防ぐために抗凝固薬が必要になります。抗凝固薬として通常はへパリンや低分子ヘパリンが使用されます。出血時や出血しては困る場合は、体内では抗擬固の働きが少ないフサンという薬が用いられます。
バスキュラ-アクセス
血液透析を行う場合、比較的大量の血液(1分あたり150~250mlぐらい)を毎回、確実にかつ安全に透析回路に送らなければなりません。
透析回路に十分な血液を送り込むために血液を取り出しやすくした部分を総称してバスキュラ-アクセスと呼んでいます。
バスキュラ-アクセスには永久的なアクセスとして、内シャント、動脈表在化、人工血管があり、一時的なアクセスとしてカテーテルがあります。
尿毒症症状の改善
透析を行うとBUN、クレアチニンなど、たんぱく質が分解されてできた物質をはじめとする尿毒症物質が除去されるため尿毒症症状が改善されます。体内の余分な水分も取り除かれ電解質と酸塩基平衡も調節されるため健康に近い状態を取り戻すことができます。
貧血の改善
透析は貧血の改善にも効果があります。また、ESA(赤血球造血刺激因子)製剤やHIF-PH阻害薬の使用により貧血改善効果があります。
血圧の改善
体にたまったナトリウムと水分が血圧を上昇させますが、透析で十分な除水を行うことで高血圧を改善することができます。
自己管理が大切
透析は腎不全の方々の生命維持とQOL(生活の質)を高めるためになくてはならない治療法です。しかし透析は正常な腎機能をすべて代行することはできません。したがって、適切な食事・運動・薬物療法を併用することで、さらに透析患者さんのQOLの改善が期待できます。
透析導入後に比較的短期に現れる副作用は人によって異なりますが、ゆっくりとした透析で徐々に体をならしていくことでその症状を軽くすることができます。原因と症状をよく理解して副作用の出現予防に努めましょう。
不均衡症侯群
透析導入期によくみられる副作用です。透析を行うと、血液中の老廃物は急速にとれてきれいになり、老廃物がとれにくい脳との間に濃度差が生じます。つまり、濃度の高い脳は周囲から水分を吸い取り、むくんだ状態になります。不均衡症候群は脳がむくみ脳圧が高くなるために起こります。症状は、頭痛、吐き気、嘔吐などですが、ひどい場合は意識障害やけいれんが起こります。不均衡症候群は透析に慣れてくれば起こらなくなりますが、まれに症状が縦続する場合もあり透析困難症と呼ばれています。これらの予防には、水分・塩分の制限を守ることが大切です。
血圧の降下
除水が急激であったり、大量に除水された場合は血圧が低下します。症状は、あくび、吐き気、嘔吐、頭痛、動悸、冷や汗などですが、ひどくなると胸痛、腹痛、意識障害などが起こります。急激に血圧が下がることを”ショック”と言いますが、ショック症状が起きた場合には何らかの処置が必要です。予防には体重を増やしすぎないよう、すなわち水分の摂取量に注意することが大切です。
穿刺部の血管痛
穿刺針による血管壁の刺激、血管の狭窄、血管の収縮、血管の炎症等で血管の痛みが起こります。血管の炎症以外は温湿布とマッサージで処置をしますが、部位によって血管の痛みに差があれば、一度、穿刺部位を変えてもらうことも大切です。
不整脈
心室肥大や動脈硬化のある人では、透析中に不整脈が起こることがあります。症状は脈の乱れ、胸がドキドキすることなどです。また、血液中のカリウム濃度が高すぎたり、低すぎたりすると不整脈がでやすくなります。予防には、血圧のコントロール、カロリー制限(高脂血症や肥満の予防)やカリウムの多い食品の制限、ストレスをためないことが大切です。
出血の助長
血液の凝固を抑える薬剤であるへパリンの使用により、出血(痔出血、生理出血、鼻血、抜歯後など)しやすくなることにも注意しましょう。へパリンの代わりに出血の危険の少ない血液凝固阻止剤もあります。生理や抜歯などで出血が気になる場合には、先生に相談しましょう。
その他
透析中に急に体を動かすと、足の筋肉などがこわばったり、つっぱったり、痛みとして感じられたりすることなどがありますので注意しましょう。
長期に透析をおこなっていますと、透析ですべての尿毒症物質が除けるわけではないので、ある種の有害物質が慢性的に影響し、いろいろな合併症として現れてくることがあります。
動脈硬化
動脈の内側に脂肪やカルシウムが沈着すると動脈の内径が狭くなります。一般に動脈硬化の危険因子として知られているのは高血圧、喫煙、高脂血症ですが、透析患者では尿毒素、Ca・P代謝異常、体液量の増加などが動脈硬化の促進に影響しています。動脈硬化が進むと心筋梗塞や脳梗塞の原因となります。
貧血
透析患者において貧血の最大の原因は造血ホルモンであるエリスロポエチン(EPO)の産生障害です。現在ESA製剤の使用でほとんどの患者さんで改善がみられますが、中には、ESA製剤に対する反応が悪い例や効かない例も存在します。逆にESA製剤の使用でHct(ヘマトクリット:血液全体に対し赤血球が占める割合)が上昇しすぎてシャントの閉塞が起こることもあります。
心不全
心臓のポンプ機能が低下して体に必要な血液を送り出せない状態を心不全といいます。体の中に過剰な水分がたまった状態が続くと心臓に負担となります。尿毒症による心筋障害や高血圧なども心不全の一因で、貧血も長期にわたると心拍出量の増大から心臓に負担がかかります。シャント血流が多い場合にも心臓に還る血液が多くなって負担がかかります。予防には、水分・塩分の制限、体重・血圧のコントロールが重要です。
骨病変
Ca・Pの代謝障害や活性型ビタミンDの不足による二次性副甲状腺機能亢進症から線維性骨炎が起こり、骨からカルシウムが溶けだし骨折しやすくなったり骨・関節痛がでてきます。
アミロイドーシス
長期に透析をしている人では、β2-ミクログロブリンという物質が関節や骨に沈着します。
手首にアミロイドが沈着して神経を圧迫し、手の親指から中指にかけて痛みやしびれが出たりするのを手根管症候群といいます。手根管症候群は、症状がひどくなれば手術の必要があります。
感染症
透析をしている人は一般に感染に対する抵抗力が低下しています。風邪をこじらせておこる肺炎や、尿路感染、結核などがあります。
長期に透析を続けているといろいろな合併症が出現してきます。医学が進歩して、ダイアライザーの性能も進歩し、新しい治療法や薬が開発され、合併症も克服されつつありますが、患者さん自身の努力で防げる合併症も多くあります。Ca・P、水分、塩分、カリウムなど食事療法でコントロールできるようになれば、合併症の出現も減ってくると思います。
運動の必要性
透析を受けている人は糖や蛋白の代謝がうまくいかない、善玉といわれるHDLコレステロールの減少や筋肉量の減少、心機能の低下が指摘されます。さらに多くの場合、合併症などのため、安静を強いられ身体運動能力の低下が認められ、その対策として運動療法があります。
継続的に運動をすると、心肺機能や筋力を増強すると共に、糖・脂質代謝を活発にし、蛋白代謝にも良い影響を与えて健康の増進、貧血の改善、高血圧や心疾患などの生活習慣病に役立つことがわかっています。また、食欲がでる、便通が良くなる、十分な睡眠がとれる、ストレスの解消になるなどの効果が見られます。
透析を始める前は、運動を控えるように言われていたと思いますが、これからは透析、食事療法と共に適度な運動をすることで豊かな社会生活を目指していただきたいと思います。
運動をするときの注意
運動は体力を回復し活動的な日常生活を送れるようにすると共にストレス解消に効果的ですが、初めから計画性のない強い運動をすることは逆効果となる危険性がありますので医師の指示に従い、軽い運動から始めましょう。運動を始める前には血圧、脈拍、体重を測り、軽い体操などの準備運動をします。また、運動後も整理運動をすることで筋肉痛、筋肉疲労を予防します。ただし血圧が変動している、熱がある、風邪を引いているなど体調の悪いときは運動を控えることが大事です。
以下のような病態の時は運動をしてはいけません
- 尿毒症や水管理の不良で体調のかなり悪いとき
- 血圧が非常に高い場合とか低い場合
- 強い貧血のあるとき
- 心不全や強い不整脈などの心臓に障害のあるとき
- 息切れなど肺にかなり障害のあるとき
- 骨や関節の障害を起こしているとき
- 糖尿病で血糖のコントロールがかなり悪いとき
- 重い網膜症などの目の障害があるとき
- 甲状腺の働きが低下しているとき
家庭でできる運動
医師から運動の許可がおりたら 透析導入期、透析安定期に分け、少しずつ各自の年齢に合わせ軽い運動から始めます。また、運動中に動悸、息切れ、関節痛などがあればすぐに運動を中止して下さい。導入期には家の周り、平坦な道を歩くことから始めましょう。30分間に1km程を目安に始め後々に時間をのばし、安定期には1時間に4kmを目安とします。また歩き方によっては関節などを痛めますので上手な歩き方を医師等に相談して下さい。安定期にはラジオ体操やストレッチなどを取り入れます。運動量の目安としては息切れしないように余裕を持って行うことです。
合併症の無い透析生活を続けて行く為には、食事療法は非常に大切で自己管理のうえで最も重要な位置を占めています。
水分・塩分の制限
透析を受けている人は尿量が少なかったり全くの無尿であったりするため、水分の取り方が非常に重要となります。透析の終了時から次の透析までの体重の増加は体の中に水分が溜まったためです。透析患者さんにとって、「体重管理=水分管理」です。水分を取りすぎると血圧が上昇したり心臓が大きくなったり、体にむくみが出てきたりします。食事以外の飲水量は、尿量+500ml以内に制限する必要がありますが、透析と透析の間の体重増加量をドライウエイトの3%、多くても5%以内にとどめるように調整して下さい。また、塩分を多く取りすぎると、むくみ、高血圧を起こしやすく、心臓への負担が大きくなります。さらに、のどが乾き水分が欲しくなり水分管理が難しくなります。1日の塩分摂取量は6gに制限して下さい。
タンパク質は適切に
タンパク質は体の細胞を作る原料として非常に重要な栄養素です。透析を受ける前では腎機能を保護する目的から厳しいタンパク制限が必要でしたが、透析を始めると、透析中にタンパク質の原料となるアミノ酸が失われてしまうので、アミノ酸を補充するために一定量のタンパク質を取る必要があります。しかしタンパク質の取りすぎはカリウムやリンの取りすぎにつながってしまいます。基本的には0.9~1.2g/kg/日を参考として下さい。タンパク質は良質タンパク(人の体に欠くことのできないアミノ酸をバランス良く含んでいるタンパク質)の多い、肉、魚、牛乳、鶏如、大豆などの食品を多く取るようにして下さい。
エネルギーは十分に
エネルギーとは体を動かすための燃料です。人が生きて行くためにはエネルギーが絶えず必要です。エネルギーが不足すると、体を作っているタンパク質がエネルギー補給のために分解されてしまい、その代謝産物である尿素や、クレアチニン、カリウムなどが体の中に増えてきてしまいます。透析患者さんは、合併症が無い限り特に運動制限がありませんので、体を動かし体力や抵抗力を維持するためにも十分なエネルギーを確保する必要があります。1日に必要なエネルギーは体重1kgあたり30~35キロカロリーが標準です。
カリウムの制限
カリウムは身体にとって大切なミネラルですが、透析患者さんでは腎臓から尿中へ排泄されないため、カリウムの血中濃度が高くなります。血中のカリウムが正常の2倍の8mEq/1(正常4mEq/1)になると、不整脈が出現し心臓が止まってしまうことがあります。透析患者さんには”突然死”が多いという統計がありますが、この”突然死”の原因として、心筋梗塞や脳卒中以外に”高カリウム血症”も多いと考えられています。
一般にカリウムは生野菜、果物、芋類、肉類に多く含まれていますが、野菜は煮る、ゆでる、炒めるなど調理の工夫により減らすことができます。特に、ドライフルーツ(干しぶどう、干柿など)には、カリウムが濃縮され多量に含まれていますので、これらは絶対に食べないで下さい。1日のカリウムの摂取量は2,000mg以下が理想的です。ただし、CAPDの患者さんはカリウムを効率よく除去しますので、特にカリウムを制限する必要はありません。
リンの制限
透析を長く続けていると骨がもろくなってしまい、骨の痛みや骨折を起こし易くなってしまいます。これを予防するためには透析初期からリンを制限する必要があります。リンは1日800~1000mg以下が理想的です。リンはほとんどの食品に含まれており、透析患者さんでは一般にリンの制限は非常に困難な事です。特に、タンパク質の多い食品(牛乳、乳製品、肉、魚、卵類)に多く含まれており、これらの食品を制限しすぎると低タンパク状態となって体力や体の抵抗力が落ちてしまいます。最近ではリンの含有量が低い低リンミルクなどの食品が多く販売されていますので、栄養士さんと相談して下さい。
腹膜透析とは
末期腎不全の血液浄化療法として血液透析(Hemodialysis:HD)、腹膜透析(通常CAPD)、腎臓移植の3つが確立されています。CAPDは1984年から健康保険で認められている在宅医療です。HDでは血液を体外に取り出して血液浄化をしますが、CAPDでは透析液は常時腹腔内に貯留し腹膜を利用して毎日24時間連続的に透析がなされます。
CAPDのしくみ
腹膜は腹壁の内側と臓器の周囲を被っている薄い膜でその内側の空洞を腹腔と呼びます。腹腔内に透析液を注入し一定時間貯留している間に腹膜を介して血中の不要な老廃物や水分は透析液に移動します。その後に透析液を体外に取り出すと血液を浄化することになります。
カテーテル
透析液の出し入れをするために「カテーテル」というチューブを手術によって腹腔内に埋め込みます。カテーテルが体の外に出る部分はわずかです。カテーテルを半永久的に使うために患者さん自身でカテーテル出口部および周囲の感染予防に注意し、カテーテル出口部の消毒を毎日行い清潔にしなければなりません。
透析液の交換
透析液を腹腔から取り出し、新しい透析液を入れることを「バッグ交換」と呼びます。通常1日4回、1回交換時間は30分です。バッグと腹腔は外気に 触れることなく(閉鎖回路システム)自然の落差を利用してバッグ交換を行います。排液バッグを腹腔より低くして腹腔に貯留した透析液を排液バッグに取り出し、注入時は新しい透析液バッグを高い位置に置き腹腔内に注入します。高齢者や視力障害者、手の運動障害者にはバッグの付け替えと殺菌を自動的に行う小型のバッグ交換器があります。
CAPDの意味
CAPDはcontinuous(連続的)ambulatory(携行式)peritoneal(腹膜)dialysis(透析)の略です。
CAPDでは腹腔内に透析液が存在する限り血液を常に浄化するのです。
- 1日24時間、1週7日間連続的に停まることなく透析を続けます。(連続的)
- CAPDでの透析は昼も夜も活動中も睡眠中もいついかなる時も行われます。(携行式)
- CAPDではHDのダイアライザーの代わりに患者さんの腹膜が血液から老廃物を取り出すフィルターの役目をします。(腹膜)
- 老廃物や余分な水分は腹腔内の透析液に移動して体外に除去されます。(透析)
つまりCAPDは日常の活動を楽しむ自由を与えてくれ、仕事や学校、旅行などの各自のスケジュールに合ったバッグ交換を調整することができます。そのためには患者さん自身が自分で管理することが非常に重要なポイントになります。
CAPD患者さんの1日
- 朝起きて1回目のバッグ交換。
- 透析液を貯留したまま健常人と同様に生活をします。
- 昼食後に2回目のバッグ交換をします。
- 午後4時頃に3回目のバッグ交換をします。
- 入浴後または寝る前に4回目のバッグ交換をします。
CAPDの良い点
- 24時間連続した透析ですから体液や血圧の変動が少なく体への負担が軽度です。食事の制限もある程度緩和されます。
- 自由度の高い生活が可能で社会復帰が容易です。つまり在宅で治療ができます。
- 透析設備が不要なため透析病院のスケジュールに合わせる必要がありません。
- HDに比して透析導入時に残っている腎臓機能が長く保持されます。
CAPDの悪い点
- カテーテルが腹腔内に留置されているため腹膜炎とカテーテル出口部感染の危険性があります。そのためにバッグ交換時の清潔操作とカテーテル出口部の清潔に絶えず注意しなければなりません。
- 入浴が不便です。入浴後にカテーテルケアを行いカテーテル出口部を清潔に保ちます。カテーテル出口部を被う物品が必要なこともあります。
- 腹腔内に1.5~2.0Lの透析液を注入するためお腹が重く膨らんだ感じがしますが徐々に慣れます。一部の患者さんではお腹の膨満感のために食事量が減少したり腰痛が出現することがあります。
- CAPDの数年後から腹膜の機能が低下して体外に水分を除去することができなくなりHDへ移行するかHDと併用しなければならないことがあります。
CAPDをするために必要なもの
バッグ交換時には薬剤として透析液を、また交換キットの器材を準備します。これらは毎月宅配されます。その他、透析液の加温器、CAPDスタンド、ハカリ、CAPD手帳を揃えます。
生体腎移植と献腎移植について
生体腎移植は腎臓提供者(ドナー)が両親・兄弟など身内よりの腎臓移植です。生体よりの腎移植ですのでドナーの2つの腎機能が同じ程度であることが必要で、さらに組織適合検査にて移植に適することを確認する事が必要であります。献腎移植は心停止あるいは脳死の患者さん(ドナー)よりの腎臓移植です。この様なドナーより腎提供の申し出があった場合に、日本臓器移植ネットワークを通じて、腎移植を希望している患者さんより血液型ならびに組織適合があっている方より選択されて腎移植がなされます。献腎移植を希望される方は、日本臓器移植ネットワークに献腎移植希望登録の必要があります。
献腎移植登録のための組織適合検査
献腎移植を希望される方は日本臓器移植ネットワークへ登録する必要があります。
腎移植手術について
腎移植手術は生体腎移植も献腎移植も原則的に右下腹部の骨盤腔に移植します。手術方法は腎臓の血管と足に行く血管の枝を縫い合わせる(吻合)ことと尿管と膀胱を吻合することです。手術時間は約4時間程度で、生体腎移植の場合は移植直後に最初の尿排出がみられますが、献腎移植の場合は少し遅れて尿の排出がみられます。
拒絶反応について
腎移植後、最も問題となるのが拒絶反応であります。拒絶反応には大きく分けて急性拒絶反応と慢性拒絶反応があります。急性拒絶反応は腎移植後約1~2カ月の間にみられる拒絶反応で、放置すると移植した腎臓が機能しなくなります。現在では急性拒絶反応の兆候が見られた時点で適切な治療によってほとんど改善します。慢性拒絶反応は退院してから数ヶ月より数年あるいは10数年後より次第に移植した腎機能が低下する拒絶反応でありその原因は未だ解明されておりません。
免疫抑制剤について
腎臓移植を施行後は拒絶反応を抑えるために、免疫抑制剤を服用する必要があります。この免疫抑制剤は移植直後には大量に服用する必要があります。経過とともに服用量は減っていきますが、移植した腎臓が生着している限り半永久的に服用していく必要があります。
腎移植の成績
腎移植をした後は全ての患者さんにおいて移植した腎臓が機能するわけではありません。前述したように急性拒絶反応あるいは慢性拒絶反応でせっかく移植した腎臓が機能しなくなる場合もあります。移植した腎臓が機能している割合を生着率といいますが、以前に比べ近年は生着率が良くなっています。



